
Περιεχόμενο
Σύμφωνα με το United Network for Organ Sharing (UNOS), μεταξύ 1ης Ιανουαρίου 1988 και 30 Ιουνίου 2016, υπολογίστηκε ότι μεταμοσχεύτηκαν περίπου 669.556 όργανα στις Ηνωμένες Πολιτείες. Αν και αυτοί οι αριθμοί είναι εξαιρετικά εντυπωσιακοί, απλά δεν υπάρχουν αρκετά διαθέσιμα όργανα για όσους τα χρειάζονται. Επί του παρόντος, 120.139 άτομα χρειάζονται μεταμόσχευση οργάνων που σώζουν τη ζωή τους.Εδώ είναι οι έξι πιο συχνές μεταμοσχεύσεις ενός οργάνου με σειρά μειωμένης συχνότητας. Οι μεταμοσχεύσεις ενός οργάνου καθορίζονται επειδή οι παραλήπτες οργάνων λαμβάνουν συχνά περισσότερα από ένα όργανα ταυτόχρονα. Για παράδειγμα, ο αριθμός των μεταμοσχεύσεων νεφρού / παγκρέατος (21.727) κατά την προαναφερθείσα περίοδο είναι μεγαλύτερος από τον αριθμό των μοσχευμάτων παγκρέατος μόνο (8.235).
Νεφρό
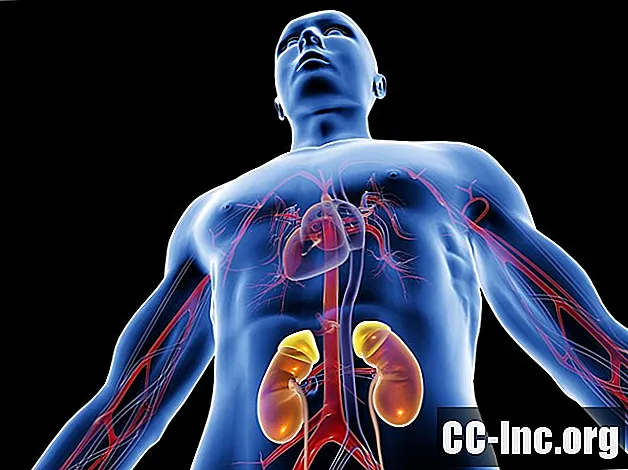
Ο αριθμός των μεταμοσχεύσεων νεφρών μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν395,510
Τα νεφρά είναι το πιο συχνά μεταμοσχευμένο όργανο. Το 2011, πραγματοποιήθηκαν 11.835 μεταμοσχεύσεις νεφρού νεκρού-δότη και 5772 μεταμοσχεύσεις ζώντων-δοτών.
Η μεταμόσχευση νεφρού χρησιμοποιείται για τη θεραπεία ατόμων με νεφρική νόσο τελικού σταδίου ή νεφρικής ανεπάρκειας. Συνήθως, τέτοια νεφρική ανεπάρκεια οφείλεται σε διαβήτη ή σοβαρή υπέρταση. Ως επί το πλείστον, οι μεταμοσχεύσεις νεφρών είναι πιο επιτυχημένες από την αιμοκάθαρση και βελτιώνουν τον τρόπο ζωής και αυξάνουν το προσδόκιμο ζωής σε μεγαλύτερο βαθμό από ό, τι η αιμοκάθαρση.
Στη δεκαετία του 1960, τα μόνα ανοσοκατασταλτικά φάρμακα που είχαμε για να καταπολεμήσουμε την απόρριψη οργάνων ήταν η αζαθειοπρίνη και η πρεδνιζόνη. Επειδή είχαμε λιγότερα ανοσοκατασταλτικά φάρμακα κατά τη διάρκεια αυτών των πρώτων ετών μεταμόσχευσης, τα νεφρά που προήλθαν από ζωντανούς δότες ήταν πιο πιθανό να πάρουν από τα νεφρά που προέρχονταν από νεκρούς δότες.
Σήμερα, έχουμε μια ποικιλία φαρμάκων που βοηθούν στην καταστολή της ανοσολογικής απόκρισης σε άτομα που λαμβάνουν μεταμόσχευση νεφρού. Συγκεκριμένα, αυτά τα φάρμακα καταστέλλουν μια ποικιλία ανοσολογικών αποκρίσεων, συμπεριλαμβανομένων αυτών που προκαλούνται από βακτήρια, μύκητες και κακοήθεις όγκους.
Οι παράγοντες που χρησιμοποιούνται για την καταστολή της απόρριψης ταξινομούνται ευρέως ως και οι δύο επαγωγικοί παράγοντες ή πράκτορες συντήρησης. Οι επαγωγικοί παράγοντες μειώνουν την πιθανότητα οξείας απόρριψης και χορηγούνται κατά τη στιγμή της μεταμόσχευσης. Σε άτομα που λαμβάνουν νεφρά, αυτοί οι επαγωγικοί παράγοντες περιλαμβάνουν αντισώματα που εξαλείφουν τη χρήση είτε στεροειδών είτε αναστολέων καλσινευρίνης (κυκλοσπορίνη και τακρόλιμους) και τις σχετικές τοξικότητές τους.
Η θεραπεία συντήρησης βοηθά στην πρόληψη της οξείας απόρριψης και της απώλειας των νεφρών. Συνήθως, οι ασθενείς λαμβάνουν την ακόλουθη θεραπεία: πρεδνιζόνη (στεροειδή), αναστολέας καλσινευρίνης και αντιμεταβολίτης (σκεφτείτε αζιθειοπρίνη ή, πιο συχνά, μυκοφαινολάτη μοφετίλη). Η θεραπεία συντήρησης προσαρμόζεται με την πάροδο του χρόνου.
Χάρη στις βελτιώσεις στις ανοσοκατασταλτικές θεραπείες, η απώλεια μεταμοσχευμένων νεφρών λόγω οξείας απόρριψης είναι ασυνήθιστη. Από τον Δεκέμβριο του 2012, ο αριθμός των νεφρικών παραληπτών ζωντανών μετά από πέντε χρόνια, ή ποσοστό πενταετούς επιβίωσης, ήταν 83,4% για τα νεφρά που προήλθαν από νεκρούς δότες και 92% για τα νεφρά που προέρχονταν από ζωντανούς δότες.
Με την πάροδο του χρόνου, ωστόσο, η λειτουργία των μεταμοσχευμένων νεφρών πάσχει από μια κακώς κατανοητή χρόνια διαδικασία, που περιλαμβάνει διάμεση ίνωση, σωληνοειδή ατροφία, αγγειοπάθεια και σπειραματοπάθεια. Έτσι, το μέσο προσδόκιμο ζωής για όσους λαμβάνουν νεφρά από ζωντανούς δότες είναι 20 έτη και ότι για τους αποδέκτες νεκρών οργάνων δότη είναι 14 έτη.
Οι ζωντανοί εθελοντές δότες θα πρέπει να απαλλαγούν από σοβαρές ιατρικές καταστάσεις και οι νεκροί δότες δεν θα πρέπει να έχουν κάποιο είδος ασθένειας που μπορεί να εξαπλωθεί στον παραλήπτη, όπως HIV, ηπατίτιδα ή μεταστατικός καρκίνος.
Οι δότες ταιριάζουν με τους παραλήπτες που χρησιμοποιούν αντιγόνα ομάδας αίματος (σκεφτείτε τον τύπο αίματος) και αντιγόνα του HLA κύριου γονιδίου ιστοσυμβατότητας. Οι παραλήπτες νεφρών που ταιριάζουν περισσότερο με τους τύπους HLA είναι καλύτεροι από αυτούς με τους λανθασμένους τύπους HLA. Συνήθως, οι συγγενείς πρώτου βαθμού είναι πιο πιθανό να εκφράζουν αντίστοιχα αντιγόνα μεταμόσχευσης HLA. Με άλλα λόγια, ένας συγγενής πρώτου βαθμού είναι πιο πιθανό να παρέχει ένα βιώσιμο όργανο που θα πάρει καλύτερα από έναν νεφρό από ένα νεκρό πτώμα.
Η χειρουργική επέμβαση μεταμόσχευσης νεφρού είναι σχετικά μη επεμβατική με το όργανο να τοποθετείται στην κοιλότητα του κόλπου χωρίς να χρειάζεται να ανοίξει η περιτοναϊκή κοιλότητα. Εάν όλα πάνε ομαλά, ο παραλήπτης των νεφρών μπορεί να αναμένεται να απολυθεί από το νοσοκομείο σε άριστη κατάσταση μετά από πέντε ημέρες.
Τα νεφρά που προέρχονται από νεκρούς δότες μπορούν να διατηρηθούν για περίπου 48 ώρες πριν από τη μεταμόσχευση. Αυτή τη φορά δίνει στο προσωπικό υγειονομικής περίθαλψης επαρκή χρόνο για να πληκτρολογήσετε, να ταιριάξετε, να επιλέξετε και να μεταφέρετε αυτά τα όργανα.
Συκώτι
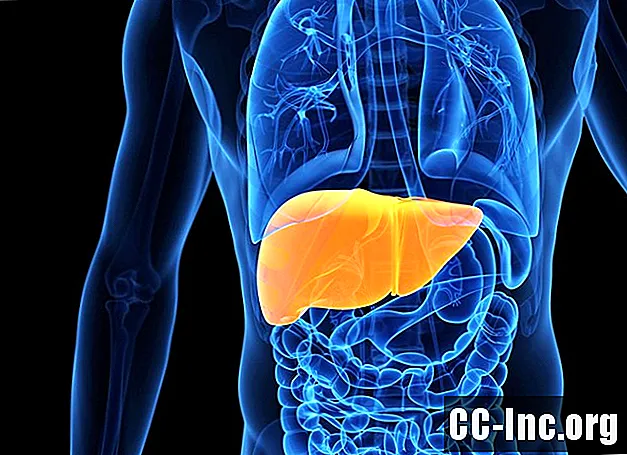
Ο αριθμός των μεταμοσχεύσεων ήπατος μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν143,856.
Όπως και με τα νεφρά και τη μεταμόσχευση νεφρού, τα συκώτια μπορούν να προέρχονται από ζώντες δότες. Οι δωρεές ηπατικών οργάνων συνήθως προέρχονται από νεκρούς δότες εγκεφάλου ηλικίας κάτω των 60 ετών. Ο νεκρός δότης πρέπει να πληροί ορισμένα κριτήρια, συμπεριλαμβανομένης της ηπατικής βλάβης λόγω τραύματος ή ασθενειών όπως η ηπατίτιδα.
Οι ειδικοί ταιριάζουν με τους δωρητές με τους παραλήπτες που χρησιμοποιούν τη συμβατότητα ABO και το μέγεθος του ατόμου. Είναι ενδιαφέρον σε περιπτώσεις έκτακτης ανάγκης, ένα ήπαρ μπορεί να χωριστεί (διαχωρισμένο ήπαρ) και να παρασχεθεί σε δύο παραλήπτες παιδιών. Επίσης, σε περιπτώσεις έκτακτης ανάγκης ή έντονης έλλειψης οργάνων, μπορούν να χρησιμοποιηθούν συκώτια που δεν είναι συμβατά με το ABO. Σε αντίθεση με τις μεταμοσχεύσεις νεφρών, τα συκώτια δεν χρειάζεται να ελεγχθούν για συμβατότητα HLA.
Το ήπαρ είναι το μόνο σπλαχνικό όργανο που έχει αξιοσημείωτες δυνατότητες αναγέννησης. Με άλλα λόγια, το ήπαρ μεγαλώνει ξανά. Αυτό το αναγεννητικό δυναμικό είναι ο λόγος για τον οποίο είναι δυνατή η μερική μεταμόσχευση ήπατος. Μόλις μεταμοσχευτεί ένα μέρος ή λοβός του ήπατος, θα αναγεννηθεί.
Με μεταμόσχευση ήπατος, ο πιο μεγάλος δεξιός λοβός προτιμάται από τον αριστερό λοβό. Επιπλέον, αν και πραγματοποιούνται μερικές μεταμοσχεύσεις ήπατος από ζωντανούς δότες, συνήθως συκώτια προέρχονται από πτώματα. Το 2012, μόνο το 4% των μεταμοσχεύσεων οργάνων ήπατος (246 διαδικασίες) προήλθαν από ζωντανούς δότες.
Η μεταμόσχευση ήπατος προσφέρεται ως μέσο θεραπείας μόλις εξαντληθούν όλες οι άλλες επιλογές. Προσφέρεται σε άτομα με σοβαρή και μη αναστρέψιμη ηπατική νόσο για τα οποία δεν υπάρχουν άλλες επιλογές ιατρικής ή χειρουργικής θεραπείας. Για παράδειγμα, ένα άτομο με προχωρημένη κίρρωση που προκαλείται από ηπατίτιδα C ή αλκοολισμό μπορεί να είναι υποψήφιο για μεταμόσχευση ήπατος.
Με τη μεταμόσχευση ήπατος, ο συγχρονισμός είναι πολύ σημαντικός. Το άτομο που λαμβάνει τη μεταμόσχευση πρέπει να είναι αρκετά άρρωστο για να χρειαστεί τη μεταμόσχευση αλλά αρκετά καλά για να αναρρώσει από τη χειρουργική επέμβαση.
Μεταμόσχευση ολόκληρου ήπατος, ή ορθοτοπική μεταμόσχευση, είναι μια σημαντική χειρουργική επέμβαση και τεχνικά προκλητική - ειδικά σε άτομα με πύλη υπέρταση της οποίας η κίρρωση είναι μια κοινή αιτία. Ο συνδυασμός της πυλαίας υπέρτασης και της πήξης του αίματος, ή η μειωμένη πήξη του αίματος που προκύπτει από ηπατική ανεπάρκεια, μπορεί να οδηγήσει σε μεγάλη απώλεια αίματος κατά τη διάρκεια της χειρουργικής επέμβασης και μεγάλες απαιτήσεις μετάγγισης προϊόντων αίματος. Επιπλέον, για την απομάκρυνση ολόκληρου του ήπατος και στη συνέχεια αντικατάστασή του απαιτείται πρώτα η τομή (κοπή) και έπειτα η αναστόμωση (ένωση) διαφόρων σημαντικών αιμοφόρων αγγείων και άλλων δομών, όπως η κατώτερη φλέβα, η φλεβική φλέβα, η ηπατική αρτηρία και ο χοληφόρος πόρος.
Καρδιά

Ο αριθμός των μεταμοσχεύσεων καρδιάς μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν64,085.
Η αντικατάσταση μιας καρδιάς ήταν κάποτε κάτι που ονειρευόταν οι συγγραφείς επιστημονικής φαντασίας, αλλά το κάναμε. Χρειάστηκαν περισσότερα από 200 χρόνια για να σημειωθεί πρόοδος τόσο στην κατανόηση της ανοσολογίας όσο και στις βελτιώσεις στη χειρουργική, καθώς και η τεχνική και η ραφή για να ανοίξουμε την πόρτα για μεταμόσχευση καρδιάς. Το 1967, η πρώτη μεταμόσχευση καρδιάς έγινε στο Κέιπ Τάουν της Νότιας Αφρικής, από έναν χειρουργό με το όνομα Dr. Christiaan Barnard.
Αν και τεχνολογικά εντυπωσιακό, οι πρώιμες μεταμοσχεύσεις καρδιάς δεν επέτειναν την επιβίωση με ουσιαστικό τρόπο. Στην πραγματικότητα, ο ασθενής του Μπάρναρντ έζησε μόνο 18 ημέρες μετά τη λήψη νέας καρδιάς. Θα χρειαστούν βελτιώσεις στα ανοσοκατασταλτικά φάρμακα και την πληκτρολόγηση ιστών για να βελτιωθεί η επιβίωση μετά από χειρουργική επέμβαση καρδιάς.
Σύμφωνα με το Υπουργείο Υγείας και Ανθρωπίνων Υπηρεσιών των ΗΠΑ, το 2012, το πενταετές ποσοστό επιβίωσης ή ο αριθμός των ανθρώπων που ήταν ακόμα ζωντανοί πέντε χρόνια μετά τη μεταμόσχευση καρδιάς, είναι 76,8%.
Πνεύμονας

Η μεταμόσχευση πνευμόνων μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν32,224.
Από το 1985, έχουν πραγματοποιηθεί περισσότερες από 40.000 μεταμοσχεύσεις πνευμόνων παγκοσμίως. Η μεταμόσχευση πνευμόνων γίνεται σε άτομα με πνευμονική νόσο τελικού σταδίου που δεν είναι καρκινική (μη κακοήθη). Εδώ είναι οι τέσσερις κορυφαίες ενδείξεις για μεταμόσχευση πνευμόνων:
- Χρόνια αποφρακτική πνευμονοπάθεια (ΧΑΠ)
- Ιδιόπαθη πνευμονική ίνωση
- Κυστική ίνωση
- Εμφύσημα με ανεπάρκεια άλφα-1 αντιτρυψίνης
Συνήθως, οι πνεύμονες προέρχονται από νεκρούς δότες με ολική εγκεφαλική ανεπάρκεια (εγκεφαλικός θάνατος). Ωστόσο, μεταξύ 15 και 20 τοις εκατό αυτών των δοτών διαθέτουν πνεύμονες κατάλληλους για μεταμόσχευση.
Για τους περισσότερους τύπους ασθενειών που δικαιολογούν μεταμόσχευση πνεύμονα, μπορεί να μεταμοσχευθεί ένας ή δύο πνεύμονες. Με κυστική ίνωση και άλλες μορφές βρογχιεκτασίας, ωστόσο, και οι δύο πνεύμονες πρέπει να μεταμοσχευθούν. Η μεταμόσχευση και των δύο πνευμόνων γίνεται για να σταματήσει η λοίμωξη να εξαπλωθεί από εγγενή πνευμονικό ιστό σε μεταμοσχευμένο πνευμονικό ιστό. Ακόμα κι αν ένας ή δύο πνεύμονες μπορούν να μεταμοσχευθούν για τη θεραπεία των περισσότερων τύπων ασθενειών, προτιμάται συνήθως η μεταμόσχευση δύο πνευμόνων.
Ο δεξιός πνεύμονας χωρίζεται σε τρεις λοβούς και ο αριστερός πνεύμονας χωρίζεται σε δύο λοβούς. Η μεταμόσχευση λοβού που προήλθε από έναν ζωντανό δότη έχει πραγματοποιηθεί στο παρελθόν, αλλά τώρα είναι ασυνήθιστο. Συνήθως, τέτοια μεταμόσχευση λοβού πραγματοποιήθηκε σε εφήβους και νεαρούς ενήλικες με κυστική ίνωση που πιθανότατα θα πεθάνουν εν αναμονή μιας διμερούς (ή διπλής) μεταμόσχευσης πνευμόνων που προήλθε από έναν νεκρό δότη ή πτώμα.
Συνήθως, η ποιότητα ζωής βελτιώνεται σημαντικά σε όσους λαμβάνουν μεταμοσχεύσεις πνευμόνων. Ο πραγματικός χρόνος που ζει ένα άτομο με μεταμόσχευση ποικίλλει ανάλογα με την ασθένεια που απαιτούσε τη μεταμόσχευση καθώς και την ηλικία του δέκτη - με νεότερους παραλήπτες που ζούσαν περισσότερο και τη διαδικασία μεταμόσχευσης. Σε γενικές γραμμές, πολλοί άνθρωποι που λαμβάνουν μεταμόσχευση πνευμόνων ζουν περίπου 10 χρόνια πριν αναπόφευκτα η χρόνια απόρριψη.
Παγκρέας

Ο αριθμός των μεταμοσχεύσεων παγκρέατος μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν8,235.
Η πρώτη μεταμόσχευση παγκρέατος πραγματοποιήθηκε από τους William Kelly και Richard Lillehei στο Πανεπιστήμιο της Μινεσότα το 1966. Έκτοτε, περισσότερες από 25.000 μεταμοσχεύσεις παγκρέατος έχουν πραγματοποιηθεί στις Ηνωμένες Πολιτείες και πάνω από 35.000 παγκοσμίως. Συνήθως, το πάγκρεας προέρχεται από νεκρούς δότες. Ωστόσο, παρόλο που είναι πολύ λιγότερο κοινό, μπορούν επίσης να χρησιμοποιηθούν ζωντανοί δότες.
Η μεταμόσχευση πάγκρεας είναι η οριστική μακροχρόνια θεραπεία για άτομα με εξαρτώμενο από ινσουλίνη σακχαρώδη διαβήτη (σακχαρώδης διαβήτης τύπου 1). Μια τέτοια μεταμόσχευση μπορεί να αποκαταστήσει τη φυσιολογική ομοιόσταση και το μεταβολισμό της γλυκόζης, καθώς επίσης και να μειώσει τον κίνδυνο μακροχρόνιων επιπλοκών μετά τον διαβήτη.
Αξίζει να σημειωθεί ότι οι μεταμοσχεύσεις παγκρέατος συγκρίνονται συνήθως με μεταμοσχεύσεις νησιδίων, οι οποίες είναι λιγότερο επεμβατικές. Τα νησίδια είναι συστάδες κυττάρων στο πάγκρεας που παράγουν ορμόνες, όπως ινσουλίνη και γλυκαγόνη. Αν και οι μεταμοσχεύσεις νησιδίων έχουν βελτιωθεί σημαντικά τα τελευταία χρόνια, οι μεταμοσχεύσεις παγκρέατος λειτουργούν καλύτερα από τις μεταμοσχεύσεις νησιδίων. Αντί για ανταγωνιστικές διαδικασίες, είναι καλύτερο να βλέπετε το μεταμόσχευση παγκρέατος και νησιού ως συμπληρωματικές διαδικασίες, οι οποίες και οι δύο μπορούν να βοηθήσουν τον παραλήπτη που έχει ανάγκη.
Εντερο
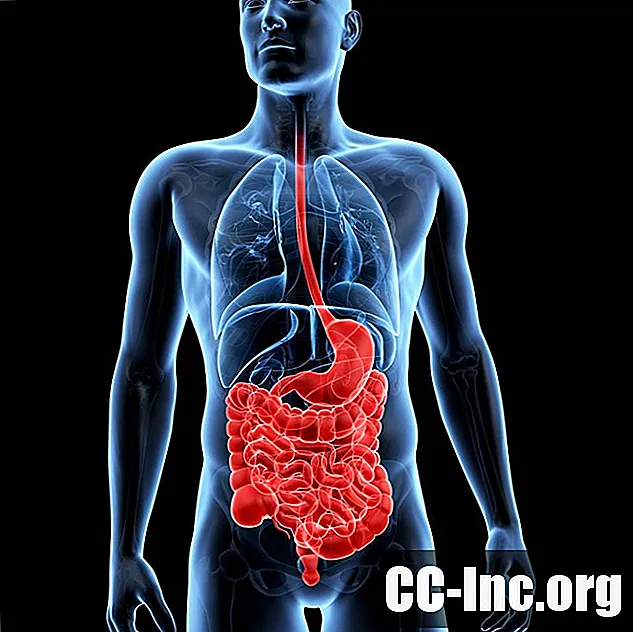
Ο αριθμός των μεταμοσχεύσεων εντέρου μεταξύ 1 Ιανουαρίου 1988 και 30 Ιουνίου 2016 ήταν 2,733.
Η μεταμόσχευση του εντέρου είναι μια πολύπλοκη διαδικασία. Τα τελευταία χρόνια, αυτή η διαδικασία έχει κερδίσει δημοτικότητα στη θεραπεία του συνδρόμου του εντέρου, όπου οι άνθρωποι δεν μπορούν να απορροφήσουν αρκετό νερό, θερμίδες, πρωτεΐνες, λίπος, βιταμίνες, μέταλλα και ούτω καθεξής. Συνήθως, τα άτομα που λαμβάνουν μεταμοσχεύσεις εντέρου αντιμετωπίζουν εντερική ανεπάρκεια και χρειάζονται ολική παρεντερική διατροφή (TPN) ή ενδοφλέβια διατροφή.
Σχεδόν το 80 τοις εκατό των ατόμων που λαμβάνουν μεταμόσχευση εντέρου επιτυγχάνουν πλήρη λειτουργία στο εντερικό μόσχευμα. Οι επιπλοκές που σχετίζονται με αυτήν τη διαδικασία περιλαμβάνουν λοίμωξη από CMV, οξεία και χρόνια απόρριψη και λεμφοϋπερπλαστική νόσο μετά τη μεταμόσχευση.